厚生労働省は10月9日、中央社会保険医療協議会(中医協)総会を省内2階の講堂で開き、次期診療報酬改定に向けて「個別事項(その3)」と題する資料を示した。今回は、「がん対策」「腎代替療法」「移植医療」についてそれぞれ論点を挙げ、委員の意見を聴いた。続く「最近の医療費の動向」の議題では、日本医師会から新たな提案があった。(新井裕充)
.
- 【説明1】がん対策について
- 【説明2】腎代替療法について
- 【説明3】移植医療について
- 【質疑】松本吉郎委員(日本医師会常任理事)
- 【質疑】今村聡委員(日本医師会副会長)
- 【質疑】吉川久美子委員(日本看護協会常任理事)
- 【質疑】間宮清委員(連合「患者本位の医療を確立する連絡会」委員)
- 【質疑】吉森俊和委員(全国健康保険協会理事)
- 【質疑】島弘志委員(日本病院会副会長)
- 【質疑】有澤賢二委員(日本薬剤師会常務理事)
- 【質疑】幸野庄司委員(健康保険組合連合会理事)
- 【説明4】最近の医療費の動向について
- 【質疑】松本吉郎委員(日本医師会常任理事)
.
この日の中医協は午前8時59分から12時19分まで約3時間にわたり、薬価専門部会、保険医療材料専門部会、総会が開かれた。
.

薬価専門部会は10時5分まで、保険医療材料専門部会は10時53分まで、いずれも1時間程度だった。約10分間の休憩をはさんで11時3分に総会を開始。支払側の吉森俊和委員の発言中に終了予定の正午を迎えたが、そのまま延長して12時19分に閉会した。
総会の議題は、1.個別事項(その3)について、2.最近の医療費の動向について──の2項目。次期改定に向けた議論は「個別事項(その3)」で、資料は「がん対策」「腎代替療法」「移植医療」の3項目で構成され、それぞれについて論点が示されている。
2は報告事項だが、日本医師会の委員が「今後は一般病院と精神科病院の『病院種類別』で分析することをご検討いただきたい」と要望。厚労省の担当者は「検討させていただきたい」と答えた。
「個別事項(その3)」の論点は、P33(がん医療の提供体制に係る現状及び課題と論点)、P54(腎代替療法<血液透析、腹膜透析、腎移植>の評価に係る論点)、P72(ドナーや家族の意向に沿った臓器提供を円滑に進めるための環境整備に係る現状及び課題と論点)に掲載されている。
〇田辺国昭会長(東大大学院法学政治学研究科教授)
(開始予定の)11時5分より前ではございますけれども、おそろいのようでございますので、ただいまより第425回中央社会保険医療協議会総会を開催いたします。
まず委員の出席状況についてご報告いたします。本日は、染谷(絹代)委員(静岡県島田市長)、岩田(利雄)専門委員(千葉県東庄町長)がご欠席でございます。なお、会議冒頭のカメラの頭撮りはここまでとさせていただきます。ご協力のほうをお願いいたします。
それでは、次期診療報酬改定に向けた議論として「個別事項(その3)について」を議題といたします。事務局より資料が提出されておりますので、事務局のほうより説明のほうをお願いいたします。では医療課長、よろしくお願いいたします。
.
_20191009中医協総会.jpg)
Contents
【説明1】がん対策について
〇厚労省保険局医療課・森光敬子課長
はい。資料「総-1」に従いましてご説明をさせていただきます。本日の「個別事項(その3)」のテーマは3つございまして、がん対策、腎代替療法、移植医療の3つでございます。
.
_20191009中医協総会.jpg)
まず、がん対策につきましてご説明をさせていただきたいと思います。2コマ目をご覧ください。がん対策につきましては、本日2つのテーマ、「がん診療連携拠点病院等について」、2つ目が「緩和ケアについて」という2つにつきましてご提示をさせていただいております。
.
_20191009中医協総会.jpg)
まず、がん診療連携拠点病院等についてでございますが、4コマ目を見ていただければと思います。
.
_20191009中医協総会.jpg)
「がん診療連携拠点病院等の種類」ということで、平成30年7月の整備指針の抜粋がそこに載せてございます。がんの診療につきましては、全国で良質な、質の高い医療を全国で受けられるということを目指しまして、さまざまな拠点整備がなされております。
5コマ目を見ていただければと思います。これが全国でのがん診療連携拠点病院等の整備の体制になっております。
.
_20191009中医協総会.jpg)
国立がんセンター、2カ所ございまして、その下に「都道府県がん診療連携拠点病院」、また「地域がん診療連携拠点病院」、また「地域がん診療病院」、これが一体となってですね、がんの診療を行っているということでございます。
この真ん中でございます「地域がん診療連携拠点病院」、ここに「高度型」というものが設置されておりまして、14カ所が指定されておるということでございます。
次の6コマ目を見ていただきますと、この見直しについてでございますが、現行、これまで「地域がん診療連携拠点病院」ということでございましたけれども、
.
_20191009中医協総会.jpg)
その中から、そこの要件のほうを見ていただきますと、必須要件に加え、「望ましい要件を複数満たす」、また「高度な放射線治療の実施が可能」、「同一医療圏のうち診療実績が最も優れている」、「相談支援センターへの医療従事者の配置や緩和ケアセンターの整備」、「医療安全に関する取組」等の条件を満たし、診療機能が高いと判断された場合に同一医療圏に1カ所のみ指定ということで、
こういう病院を「高度型」ということで指定しているという方向性が決まったものでございます。
また、少しグレーになっている所でございますが、これはまだ指定されていないということでございますけれども、平成31年以後に指定要件の充足状況が不十分であると判断された場合に経過措置的に指定類型を見直すということで、未充足である状況が持続した場合は、
指定の取消しも検討するというような対象病院ということで、「特例型」という枠組みができたということでございます。
続きまして、7コマ目からは、がんゲノム医療の提供体制の整備ということでのお話でございます。
.
_20191009中医協総会.jpg)
2019年の4月の時点で、この「がんゲノム医療中核拠点病院」および「がんゲノム医療連携病院」が指定をされております。そこにありますように、中核拠点病院については11カ所、がんゲノム医療連携病院については156カ所 が指定をされていたという状況でございます。
このたび、8コマ目にありますように「中核拠点病院等の連携体制」ということで、がんゲノム医療提供体制の中に「中核拠点病院」または「拠点病院」に「連携病院」が連携するといった新しい、新たな「がんゲノム医療拠点病院」という枠を、「枠を」と言いますか、類型をつくりまして指定をしておるという状況でございます。
.
_20191009中医協総会.jpg)
そこにありますように、「医療提供体制」「人材育成」「治験・先進医療」などという、それぞれの枠で機能・役割を見てみますと、医療提供体制の中では「がんゲノム医療中核拠点病院」と「がんゲノム医療拠点病院」、これはほぼ……、ほぼじゃない、同等の能力を有しまして、エキスパートパネルを自施設で開催し、また、そこにあります、がんゲノム医療を「中核拠点病院」および「拠点病院」と連携して行う「がんゲノム医療連携病院」と連携をして診療を進めるということが役割というふうになっております。
そこの9コマ目でございますが、それぞれ「がんゲノム医療中核拠点病院」についても、「がんゲノム医療拠点病院」につきましても、指定については、2022年4月に指定の見直しがあるという……、すいません、変更としてなっておるということでございます。
.
_20191009中医協総会.jpg)
現在、10コマ目、「がんゲノム医療拠点病院」については34カ所が、そこにご覧のとおり指定をされているという状況にございます。
.
_20191009中医協総会.jpg)
11コマ目、12コマ目については、それぞれの「がんゲノム医療中核拠点病院」と、「がんゲノム医療拠点病院」の選定の基準というのがそこに記載をされているとおりでございます。
.
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
先ほど、医療体制においてはほぼ……、
「同等」の役割ということでご説明をしましたが、 それの詳細が13コマ目になります。これは、がんゲノムのパネル検査においての流れでございます。
.
_20191009中医協総会.jpg)
それぞれの病院がどのような役割を果たすのか、機能を果たしているのかというところで見ていただければと思うんですが、「中核拠点病院」と「拠点病院」、それぞれ、そのパネル検査のどの段階においても、ほ……
同じ役割を期待されているということでございまして、「連携病院」については、エキスパートパネル、レポート作成については、中核拠点あるいは拠点病院の会議等に参加をして、そこのレポートの結果をもって治療にあたるという流れになっているということでございます。
14コマ目を見ていただきますと、現在の「がんゲノム医療に係る評価」ということで、30年に設定されたものでございます。
.
_20191009中医協総会.jpg)
「がんゲノム医療中核拠点病院の評価」といたしまして、「がん拠点病院加算」、がんゲノム医療を提供する保険医療機関に対する加算として入院初日に250点の加算という点数が設けられているという状況でございます。
また、続きまして15コマ目でございます。「緩和ケアについて」ということでございます。
.
_20191009中医協総会.jpg)
緩和ケアにつきましては、これは平成28年の時の資料でございますが、
.
_20191009中医協総会.jpg)
定義として、「生命を脅かす疾患による問題に直面している患者とその家族に対して、痛みやその他の身体的問題、心理社会的問題、スピリチュアルな問題を早期に発見し、的確なアセスメントと対処を行うことによって、 苦しみを予防し、和らげることで、QOLを改善するアプローチである。」
というふうに定義をされております。
17コマ目を見ていただきますと、これは「早期からのがん緩和ケアの重要性」ということで、前回改定時にもご説明をさせていただいたものでございまして、
.
_20191009中医協総会.jpg)
早期から専門的な緩和ケアチームが関わることで苦痛緩和が得られ、生活の質(QOL)が改善するのみならず、生命予後が改善するというふうにデータが出されておるところでございます。
また18コマ目ですが、「がん対策基本法における緩和ケアの位置づけ」としても、第17条に「がん患者の状況に応じて緩和ケアが診断の
時から適切に提供されるようにすること」ということが求められておるという状況でございます。
.
_20191009中医協総会.jpg)
19コマ目ですが、これは「がんと診断された時からの緩和ケアの推進」ということで、それぞれの段階で、それぞれの研修を受けたチーム等が関わっているということが示されているところでございます。
.
_20191009中医協総会.jpg)
20コマ目が、専門的な緩和ケアの位置づけというのがございます。ここに示されたものでございます。
.
_20191009中医協総会.jpg)
「入院医療」と「在宅医療」で分けておりまして、入院医療、左の下の所にあります「緩和ケア病棟」、これはまさに緩和ケアの専門に特化した病棟でございまして、専門的・集中的に提供するというものでございます。
緩和ケアチームについては、緩和ケア病棟以外の一般病棟において医療従事者の求めに応じて、専門的な緩和ケアを提供することが目的として多職種で構成されるチームによって緩和ケアを提供するものでございます。
また、在宅においては在宅での症状緩和、終末期ケア等を目的として訪問看護ですとか、訪問診療、訪問看護、介護を中心として実施されるものでございます。
これらは、そこの間にあります矢印のとおり、連携して行っていくということが今、想定されているものでございます。
21コマ目を見ていただければと思います。これは前々回の時の改定の際の資料ですが、緩和ケア病棟に対して、どのようなものを期待しているかというところでございますが、
.
_20191009中医協総会.jpg)
中ほどでございます。「緩和ケア病棟に期待される役割」ということで、「緩和ケア病棟は、がん疼痛をはじめとする身体的苦痛が増悪した場合のバックベッドとしての役割を果たし、症状が落ち着いたら、患者や家族の意向に沿った形で、在宅への復帰を図る」ということが期待されておるというものでございます。
また、22コマ目を見ていただきますと、これらをですね、有機的に結びつける事業といたしまして、地域の緩和ケアネットワーク構築事業というのも、事業で実施されているところでございます。
.
_20191009中医協総会.jpg)
今、「緩和ケア病棟入院料」についての状況が23コマ目でございます。平成30年の診療報酬改定においては、この「緩和ケア病棟入院料」については、「待機患者が非常に多い」ということもありまして、待機患者の減少と在宅医療との連携を推進する観点から平均待機期間や在宅への移行実績に関する要件に応じまして入院料の区分を設けたところでございます。
.
_20191009中医協総会.jpg)
いま現在、緩和ケア病棟の他の医療機関の診療報酬項目の届出状況というのが24コマ目にございます。
.
_20191009中医協総会.jpg)
主に、緩和ケアに関わる診療報酬項目として3つ挙げておりますが、「緩和ケア診療加算」、これは先ほど申しましたように、一般病棟においてのがん患者への緩和ケアの提供を行っているチームの加算でございますが、これが緩和ケア病棟を届けている医療機関について、約20%の医療機関が「外来緩和ケア管理料」を届けている。約14%の医療機関が「在宅がん医療総合診療料」を届けているということで、およそ、この緩和ケアに関する項目につきましては、約2割程度の届出が「緩和ケア病棟入院料」を算定している医療機関で出されているという状況になります。
また特徴的なのは、「外来緩和ケア管理料」を届けている医療機関は400床以上の医療機関が多く、「在宅がん医療総合診療料」を届けている医療機関は200床未満の医療機関が多いという特徴もございます。
25コマ目が、今、ご紹介したもの以外の緩和ケアに関する診療報酬の評価というところで整理をしておるところでございます。
.
_20191009中医協総会.jpg)
また26コマ目でございますが、「緩和ケア診療加算」および「外来緩和ケア管理料」の概要ということで、「緩和ケア診療加算」につきましては、上にありますように届出医療機関数は現在355、算定回数が約5万件というところでございます。
.
_20191009中医協総会.jpg)
また、「外来緩和ケア管理料」については、届出医療機関数313、そして緩和ケアの管理料、この取った回数が約千件、月ですが、千件ということになっておるところでございまして、緩和ケア病棟の専門職というものについて、もう少し活用をというイメージでございます。
それから、27コマ目でございますが、「がんと臓器不全の疾病経過のイメージ」ということでございますが、これは緩和ケア病棟の昨年の議論……、前回(改定時)の議論と関わるんですが、がんのほかにも、いわゆる末期の緩和ケアが必要な患者がいるんではないかということでの議論でございました。
.
_20191009中医協総会.jpg)
まず28コマ目を見ていただきますと、慢性心不全の患者についてでございますけれども、身体的苦痛および精神心理的苦痛が、がんと共通して非常に頻度が高いという報告を頂いており、
.
_20191009中医協総会.jpg)
それらを背景にですね、30年改定で、29コマ目を見ていただきますと、30年の改定では、「緩和ケア診療加算等の要件の見直し」ということで、進行した心不全の患者に対する緩和ケアを評価する観点から、「緩和ケア診療加算」および「有床診療所緩和ケア診療加算」について、末期心不全の患者を対象に追加するという改定を行ったところでございます。
.
_20191009中医協総会.jpg)
これら等の背景にですね、30コマ目を見ていただきますと、「循環器疾患における緩和ケアのチーム体制」ということで、
.
_20191009中医協総会.jpg)
医師、看護師、薬剤師等を中心とした「心不全多職種緩和ケアチーム」として緩和ケアを行い、多職種カンファレンスを持って問題点を討議し、解決を図ることが必要ということで、各病院で心不全に対する緩和ケアチームが活躍していただいているという状況でございますが、
31コマ目を見ていただきますと、心不全に今度は特化した形での緩和ケアのトレーニングコースというのも今、実施をされておるところでございまして、
.
_20191009中医協総会.jpg)
この「HEPT」という取組が進められているというところで、ここの研修を受けた専門の医療職という方も次々、出てきているという状況でございます。
ただ一方ですね、32コマ目を見ていただきますと、緩和ケア診療加算の「施設基準」という所に書いてありますように、施設基準の所を見ていただきますと、(1)を見ていただけますと、身体症状の緩和を担当する専門(ママ)の医師、精神症状の緩和を担当する専門(ママ)の医師、また経験を有する専任の常勤看護師、経験を有する専任の薬剤師というような形で構成されております。
.
_20191009中医協総会.jpg)
この要件の中でですね、(5)のように、「がん等の診療に携わる医師等に対する緩和ケア研修会」の……。
すいません、(3)のほうを見ていただきますと、(1)に掲げる医師は、悪性腫瘍患者またはエイズの患者を対象とした「症状緩和治療を主たる業務とした3年以上の経験を有する者であること」と書いてありますし、
また、下の研修の要件がございますが、そこは基本的には、がんの疼痛緩和ケアの講習というのが要件になっているというような状況でございます。
そういうことを踏まえてですね、今回、33コマ目を見ていただきますと、論点として3つ提案をさせていただいております。
.
_20191009中医協総会.jpg)
1つ目が、「がん拠点病院加算について、がん診療連携拠点病院等の整備指針の改正等に伴う、がん医療の提供体制の整備の実情を踏まえ、算定要件等を見直すことしてはどうか。」ということでございます。
2つ目が、「緩和ケア病棟入院料について、患者や家族の意向に沿った形で地域での連携を推進する観点から、外来や在宅における緩和ケアの提供を要件とする等の見直しについて検討してはどうか。」ということであります。
3つ目が、「緩和ケアに係る評価について、末期心不全の患者に係る取組の進捗状況等を踏まえ、算定対象及び算定要件等を見直すこととしてはどうか。」ということで、論点として挙げさせていただいておるところでございます。
2(腎代替療法)と3(移植医療)につきましては、隣の岡田室長からご説明をさせていただきたいと思います。
【説明2】腎代替療法について
〇厚労省保険局医療課医療技術評価推進室・岡田就将室長
それでは34コマ目、「腎代替療法に係る評価について」からご説明させていただきます。おめくりいただきまして35コマ目でございます。
.
_20191009中医協総会.jpg)
こちら、慢性の透析患者数と透析歴の内訳いうことで、左側のグラフ、透析患者数は約33万人。年々、毎年ですね、約5,000人の増加の傾向がありまして、年間約4万人が新規導入をされているということでございます。
右側でございますが、10年以上の透析歴をもつ患者も増加、患者全体の高齢化が進んでいるという状況でございます。
36コマ目は、「透析にかかる主な診療報酬点数について」ということでご紹介をさせていただいております。
.
_20191009中医協総会.jpg)
37コマ目でございますけども、「J038 人工腎臓」という人工透析の評価の部分について取り出してご紹介をしておりますが、上から2つ目のポツの所でですね、この下線の「エリスロポエチン製剤及びダルベポエチン製剤」と、ちょっとこれは後ほどご議論いただくテーマでございますので、そちらの製剤の費用は所定点数に含まれているという状況になっているということをご説明をさせていただきます。
.
_20191009中医協総会.jpg)
透析患者さんではですね、「腎性貧血」と言いまして、貧血になられる方が、貧血が生じてくるいうことで、腎性貧血は慢性腎臓病における代表的な合併症の1つであり、予防改善するQOL改善目的に、腎性貧血に対して適切な治療介入、エリスロポエチン製剤もしくは鉄剤を投与することが推奨されているということでございます。
3つ目の丸でございますけれども、現在、使用されているエリスロポエチン製剤は、ダルベポエチンという製剤が多いということが報告をされております。
その次、40コマ目でございますけども、先ほど申し上げたように人工腎臓の中にエリスロポエチンが包括されておるんですが、それは平成18年改定から包括をされたものでございまして、その下の図表はですね、包括前後での腎性貧血の管理がどのようになったのかということで、前後で見てもですね、適切な評価が行われているいうことを示したものでございます。
.
_20191009中医協総会.jpg)
41コマ目でございますけども、その腎性貧血に用いますエリスロポエチン製剤、主には今、ダルベポエチンでございますけれども、それにつきまして後発医薬品が出てきているということのご説明でございます。
.
_20191009中医協総会.jpg)
左側が「先行バイオ医薬品」で、中ほどが「後発バイオ医薬品」ということで、保険収載をされております。また、その右側のですね、「バイオ後続品」というものも薬事承認をされているという状況でございます。
また、42コマ目に行っていただきまして、こうしたエリスロポエチン製剤と異なる機序の新たな腎性貧血治療薬である「HIFーPHD阻害薬」というものが本年9月に薬事承認されているところでございます。
.
_20191009中医協総会.jpg)
透析患者さんの腎性貧血管理においては、ESA、エリスロポエチン製剤抵抗性などの理由によって、エリスロポエチン製剤ではなくてですね、このHIF阻害剤のほうが適切であるという症例が一定数存在するということが言われております。
しかしながらですね、現行の人工腎臓の報酬上の評価におきましては、エリスロポエチン製剤は包括されているということがあります。一方、この新たなHIF剤は内服薬であるということから、院外処方をした際の手続きが煩雑になる等の恐れがございますして、腎性貧血に皮膚阻害薬を用いる場合の新たな評価体系が必要であるという状況でもございます。
また、療養病棟入院料等で処置、薬剤料等が包括される入院料を算定する病院、病棟におきまして、人工腎臓を出来高で算定できるという状況があるんですけれども、このHIF阻害薬の取り扱いも併せて検討する必要があるという状況でございます。
.
_20191009中医協総会.jpg)
続きまして腎代替療法、これは血液透析のほか、腹膜透析、腎移植とありますけれども、そうした用法の選択をより一層進める必要があるのではないかということで、資料をご用意させていただいております。
44コマ目でございますけれども、こちらはの30年度改定で「導入期加算」ということで、透析を開始される段階でですね、患者さんに対して腎代替療法、まあ、透析以外の移植等の方法について説明をしていただくということを要件化し、推進を図るいうことで、改定ををさせていただいております。
.
_20191009中医協総会.jpg)
改定後、「導入期加算2」ということで、要件を満たした医療機関についての加点なども行なっているところでございます。
45コマ目でございますけれども、こちらはそうした腎代替療法の比較ということで、血液透析のほか腹膜透析、こちらは中ほどをご覧いただきたいと思いますけれども、月に1~2回程度の通院で、主に自宅で実施するというものでございます。
.
_20191009中医協総会.jpg)
さらに右側は腎移植ということで、こちらはドナーさんからの腎臓の提供が必要になるわけでありますけれども、透析等は必要なくなるというものでございます。
46コマ目をご覧いただければと思いますが、こうした腎代替療法における生命予後の比較ということで、腎移植は透析と比較して生命予後を改善し、腎不全患者さんの医学的な第一選択となるいうことでございますが、一方で、生体腎移植は年間1,500件程度。献腎移植(脳死、心停止下)は年間200件程度にとどまっていると。
.
_20191009中医協総会.jpg)
また、55歳未満の透析患者は約4万8,000名のうち、この献腎移植登録を行っている方は1万2,400、500程度ということにとどまっているということでございます。
.
_20191009中医協総会.jpg)
続きましてですね、48コマ目以降をご覧いただきたいと思います。こちらは先ほど、腎代替療法でご説明をしました腹膜透析を主にされている方についての課題でございます。
.
_20191009中医協総会.jpg)
腹膜透析患者さんで、血液透析を週1回程度併用するという場合がございまして、その報酬についてでございます。こちらは「C102 在宅自己腹膜灌流指導管理料」というものでございますけども、
「注1」の所でですね、その腹膜管理を行っている、これは外来の患者さんに対して、その指導管理を行った場合に算定するものというものでございますが、一番下の(3)のですね、下線の所をご覧いただければと思いますけども、
当該管理料を算定している患者に対して、他の医療機関において人工腎臓または、この腹膜透析を行っても「当該所定点数は算定できない」ということになっております。
こうした中でですね、49コマ目が現場からの声になりますけれども、まず腹膜透析患者さんの中では、腹膜機能の低下に伴い、透析効率が低下をし、血液透析を併用しなければいけないという状況がございます。
_20191009中医協総会.jpg)
先ほど申し上げたように、この管理料の算定をされている患者は腹膜透析を実施している施設で行った場合に限り、週1回を限度に血液透析の算定が可能となるということでございます。
しかしながらですね、この管理料を算定する医療機関で、この管理料の趣旨はですね、全ての管理を行うということで評価もしているわけでございますけれども、
実際はその腹膜透析に対応可能な透析施設は全体の約6分の1と限定的であるということで、その血液透析を行う機関は、例えば、ご自宅の近くにあるけれども、その腹膜透析の管理を行われてる所まで週1回、行かなくてはいけないというような状況で、
アンケートでもですね、この併用患者さんのうち半数近くが何らかの影響を受けているとか、場合によっては血液透析に移行せざるを得なかったというような声が寄せられているということでございます。
.
_20191009中医協総会.jpg)
51コマ目をご覧いただきたいと思います。こちらは「バスキュラーアクセス」ということで、その血液透析を行っていく際には週3回、血液に……、医療機関においてアクセスを血管にですね、アクセスをしなければいけないということで、わが国ではですね、この「透析シャント」という手術を実施して、透析に対応するようなことができてございます。
.
_20191009中医協総会.jpg)
2つ目の丸でございますけれども、そうした一般に週3回の穿刺を行う必要がありまして、それを繰り返していく中でですね、そこが狭窄……、狭くなったり詰まったり閉塞をしたりという「シャントトラブル」というものが生じてまいります。そうしたものに対しては、拡張術や血栓除去術などの手技が行われているいうことでございます。
そうした手技に対する報酬上の評価は中段に記載をさせていただい(ており)ますとおり、新たな設置術および拡張術・血栓除去術施術ともに1万8,000点あまりで、拡張術・血栓除去術については3月に1回に限るということで、ルールが定められております。
次、52コマ目でございますけれども、こうしたですね、拡張術・血栓除去術、その下の表をちょっとご覧いただければと思いますけども、こうした除去術、設置術は、多くは外来で実施され、1時間から1.5時間など短時間で実施可能、専門的な手技ではございますが、短時間で実施可能であるいうことでございます。
.
_20191009中医協総会.jpg)
一方で、この拡張術・血栓除去術は3月に1回の算定ということでありますけれども、患者さんの高齢化などに伴いまして3カ月未満で閉塞、狭窄に至ってしまう患者さんが一定程度存在するというふうに言われています。
現在は、右の下にですね、お示しをしているようなイメージでございますけれども、実際、対応が困難な患者さんのシャント術は通常のシャント増設を行うクリニックからのですね、紹介を受けた専門的な医療機関でなされているということが一般的であると言われております。
53コマ目、54コマ目でございますが、今、ご説明をさせていただいたことを踏まえまして、54コマ目でございます。
.
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
腎性貧血指導に係る評価については、エリスロポエチン製剤のバイオ後続品等の実勢価格も踏まえた評価の見直しを行うとともに、HIF-PHD阻害薬を用いる場合の評価について、その有用性や薬価等を踏まえ、新たな診療報酬点数の評価体系を設けることについて、どのように考えるか。
併せて、療養病棟入院料等については、人工腎臓が出来高で算定できることを踏まえ、HIF-PHD阻害薬を出来高で算定できることとしてはどうか。
また、人工腎臓等の評価について、日本における腎移植の現状を踏まえ、慢性腎臓病の患者に対し、移植を含めた代替療法に関する情報提供をより推進するという観点から評価を見直すことについて、どのように考えるか。
また、腹膜透析患者が血液透析の併用を行う場合の評価について、患者の利便性や臨床実態を踏まえ、自施設以外でも血液透析が実施可能となるよう要件を見直すことについて、どのように考えるか。
最後、バスキュラーアクセスに係る処置の評価について、多くが外来で実施されている状況や短時間で可能な手技であり、局所麻酔で可能であることも多いという手技であるということも踏まえ、他の手技との難易度や緊急性等との比較の観点から、適切な評価をすることについてどのように考えるか。
一方、シャントの狭窄・閉塞を繰り返す透析患者が一部存在することや、他施設も含めた管理が行われている実態を踏まえ、算定要件を見直すことについて、どのように考えるか。
【説明3】移植医療について
続きまして、58コマ目以降は臓器移植、臓器提供に関してのテーマでございます。59コマ目をご覧ください。
.
_20191009中医協総会.jpg)
こちらは、わが国における臓器提供件数の推移ということでございます。こちら、臓器移植法の施行、平成9年以降、平成30年12月末までの脳死下臓器提供事例は565例でございます。
全体としてはですね、100例前後で横ばいとなっているということをお示ししております。
その次、60コマ目でございますが、諸外国との比較では、脳死・心停止ともドナー数、臓器移植数は少なくなっている一方、臓器移植後の生存率・生着率はアメリカと比較しても優れているということをお示しをしております。
.
_20191009中医協総会.jpg)
61コマ目。臓器移植に関する国民の皆さまの意識でございますけれども、下の欄をご覧いただければと思いますが、ご本人がですね、臓器移植の、臓器提供の意思表示をされていない場合に、家族として承諾をするかどうかということを聞いた調査でございますが、
.
_20191009中医協総会.jpg)
その調査に答えた方がですね、臓器提供意思の記入をしている、「意識が高い」という可能性があるかと思いますけれども、そうした場合、58.4%。
していない方でも35.9%は承諾するというふうに回答されているということでございます。
.
.
_20191009中医協総会.jpg)
63コマ目に行っていただきたいと思いますけれども、こちらは脳死下臓器移植の実際の工程ということで、脳死下臓器移植でですね、臓器提供が可能な施設と、その臓器を受け入れて移植を実施する施設、さらには日本臓器移植ネットワークの三者で、さまざまなやり取りをしながら移植を行っていくということでございます。
.
_20191009中医協総会.jpg)
その次でございますけれども、脳死下および心停止後の臓器提供時の施設内の業務を模式的に表したものでございます。それぞれの工程ごとに、さまざまな職種が連携して業務を行うことでございます。
.
_20191009中医協総会.jpg)
65コマ目。こちらは厚生労働科学研究からの報告でございますけれども、脳死下臓器提供では、脳死とされうる状態と判断されてから、臓器摘出手術終了までに平均63時間52分。また、法的脳死判定から摘出手術の各プロセスにのべ50名の専門職等が関わっているということでございます。
.
_20191009中医協総会.jpg)
また、66コマ目。こちらは「脳死下」「心停止後」を比較したものでございますが、心停止後の場合もですね、心臓が停止した後、臓器の状態を維持するために、さまざまな医学的処置が必要となるというようなことを記載しております。
.
_20191009中医協総会.jpg)
その次、67コマ目は脳死下の場合の診療報酬上の評価ということで、それぞれ、ここに記載しました管理料や臓器の再手術、こちらは移植を行った保険医療機関のほうに算定をするということになっておりますけれども、資料に挙げたような評価がなされるということになっております。
.
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
続きまして70コマ目でですね、臓器提供の選択肢提示の状況についてでございます。こちらは医療機関の皆さんに行われたアンケートでございますけども、左側は「予後不良と思われる患者の家族に臓器提供に関する情報提供を行っているか」ということで、「多くの場合で行っている」6%、
「多くの場合、情報提供していない」(49%)、「どちらかというとしていない」(15%)が(合わせて)3分の2(64%)に上るということでございます。
.
_20191009中医協総会.jpg)
また実際、「臓器提供の適応がある患者さんに選択肢提示を行ったか」と、過去のことを問うたものでございますが、「行った」と答えたのは5%で、多くのケースでは選択肢の提示が行われていないということでございます。
続きまして71コマ目でございますけども、臓器提供施設における負担でございます。施設の66%が負担を感じている、また担当医の77%も同じ負担を感じている。
.
_20191009中医協総会.jpg)
その内訳でございますが、下にあるように「患者家族への説明・フォロー」、「スタッフ間の調整」、「脳死判定に関わる業務」、「患者さんの全身管理」などが負担であるということでございます。
72コマ目でございますけども、今まで申し上げてきたようなことを踏まえまして論点の所でですね、
.
_20191009中医協総会.jpg)
「臓器提供時の臓器提供施設や担当医の負担が大きいことを踏まえ、ドナーや家族の意向に沿った臓器提供を更に円滑に進めていくという観点から、更なる評価を行うことについて、どのように考えるか。」
とさせていただいております。事務局からは以上でございます。
.
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
はい、ありがとうございました。ただいまの説明につきまして、何かご質問等ございましたら、よろしくお願いいたします。では松本委員、お願いいたします。
【質疑】松本吉郎委員(日本医師会常任理事)
〇松本吉郎委員(日本医師会常任理事)
まず33ページ目の、がん対策についての論点でございますけれども、
.
_20191009中医協総会.jpg)
まず、「がん診療連携拠点病院等について」ですが、二次医療圏の人口規模には実に100倍以上の差があって、これは全ての二次医療圏に設置することには少し無理があるのではないかというふうに思います。
今回の論点で提案された内容は、現行の「がん拠点病院加算」や、またその加算である、がんゲノム医療を提供する医療機関への加算の算定要件等を現行の体制に合わせて見直すことだと受け止めてはおりますけれども、
具体的な検討をこのまま進めるためには、関連する現行点数の概要や、新しい類型に該当する病院の機能と現行の点数との関係など、もう少し整理した資料を提出いただくよう事務局にお願いしたいと思いますので、あとで、ちょっとこれについてはお答えしていただきたいと思います。
もう1つ、「緩和ケア病棟入院料」につきましては、現在、がん拠点病院等の一定要件を満たす医療機関においてのみ届出が可能なものとなっております。一方で、実際には規模などには関係なく、さまざまな医療機関において、症状緩和のための治療が提供されているのではないかと思います。
今回のご提案は、緩和ケア病棟を有する医療機関において、外来や在宅における緩和ケアへも積極的に関与するように促す方向のものであると受け止めております。
それ自体を否定はいたしませんけれども、今後、緩和ケア医療に関する評価を検討するに当たっては、どのような患者さんに対して緩和ケアが必要なのか、また、医療機関間の役割分担等を含め、どのような提供体制を整備していくかなどについて、やはり、これも整理していく必要があるというふうに考えております。
続いて、まだよろしいですかね。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
はい。
.
〇松本吉郎委員(日本医師会常任理事)
2番目の腎代替療法の評価についての論点、54(ページ)でございますけれども、
.
_20191009中医協総会.jpg)
1つ目の論点ですが、従来、点数に包括されたエリスロポエチン製剤に加えて、後発バイオ医薬品、バイオ後続品、新たな腎性貧血治療薬であるHIFーPHD阻害薬が追加される方向とのことで、これにより治療の選択肢が増え、患者さんへのきめ細かな医療が実施できるようになることが想定されます。
今後、これも薬価が決まってからじゃないと分からない部分もありますが、内服薬ということですので、現在のダルベポエチン等の注射薬よりは安くなることも想定されます。
そうした意味で、現在の人工腎臓の点数のように、薬代も含めた包括点数にするなら、その点数設定をどうするのかといったことや、内服薬ですので、院外処方した場合の点数はどうなるのかなど、今までの人工腎臓の点数体系では対応できない問題が出てくると想定されますので、
今後の検討に当たっては、現行の点数体系との比較や、医学的な理由も含めた新しい点数設定の根拠など、分かりやすい資料を提出いただくよう、これも事務局にお願いします。
2つ目の論点ですが、前回改定で患者さんへ(の)腎代替療法の説明を要件化いたしました。今回、情報提供をより推進する方向で見直しということですが、医療現場にさらなる厳しい要件を課すことだけで移植が進むと考えておられるのではないかと思いますが、これは、どのように情報提供をより推進させるのかを、もう少し事務局から教えていただきたいと思います。
3つ目ですが、不適切事例に厳しく対応した結果、現場に不都合が生じて患者さんが困っているということだと思います。
つまり、腹膜透析を実施しているのは地域の中核病院などの大きな病院であることが多いので、患者さんが普段、血液透析をやっている地元の病院からは距離があるということだろうと思いますが、現場の実態に合わせた内容に修正すべきと考えます。
4つ目の論点につきましては、次回改定に向けて、ある意味、不適切な事例に対応したいということだと思いますが、その一方で、資料にもあるとおり、対応が困難な患者さんに対して、専門的な技術を持った医療機関が他院からの紹介を受けて、煩雑にシャントの管理を行っている現状もあります。
従って、3つ目の論点にも関連しますけれども、不適切な事例に対応することは仕方がありませんが、それが行き過ぎて、きちんとした医療を提供している医療機関に悪影響が出たり、患者さんが困ることがないよう、きめ細やかな検討をお願いしたいと思います。
また、狭窄や閉塞を繰り返す患者さんにつきましては、3カ月に1回しか算定できないという現行のルールでは厳しい面もあろうかと思いますので、それについても検討が必要と考えます。
最後に移植医療について、72ページ目でございますけれども、
.
_20191009中医協総会.jpg)
諸外国より1桁少ない、アメリカよりは2桁少ないですが、臓器移植の数を増やすことについて診療報酬上で何ができるかということだろうと思います。
資料にあるように、臓器移植は非常に多くの関係者が関わって、多岐にわたる業務があり、現場の負担が大きいということは、そのとおりだと思います。
60ページ目の世論調査にあるように、その原因は国民意識ではなさそうなので、医療現場で今以上に患者・家族に説明していく機会を増やせば増えていくのではないかという提案だと理解しております。
.
_20191009中医協総会.jpg)
移植を進めていくことについて、国を挙げて国民に理解を求めていくことが重要であり、併せて診療報酬上、さらなる評価を行って現場の負担に応えていくということが重要と考えます。質問については、よろしくお願いいたします。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では事務局、よろしくお願いいたします。
.
〇厚労省保険局医療課医療技術評価推進室・岡田就将室長
はい。移植の普及に向けて、厳しい要件を医療機関に課すことで進むと考えているのかというご質問だったかと思います。
事務局といたしましては、「導入期加算」で対応いただいていることはですね、透析に入られるタイミングでのさまざまなご説明をいただくということで、
それに加えてですね、例えば糖尿病でありますとか、慢性腎疾患の管理の中、その透析に至るよりも前の段階なども含めた、さまざまな場面で移植の可能性というようなことを情報提供いただければありがたいというふうな趣旨で、記載したものでございます。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では医療課長、お願いいたします。
.
〇厚労省保険局医療課・森光敬子課長
がんの拠点病院の観点に関してのご意見でございますけれども、その件につきましては、どのようなかたちで、今、整備の状況、全体がもう少し見える資料と、それから診療報酬との関係について整理した資料、また出させていただきたいというふうに思っております。
.
〇松本吉郎委員(日本医師会常任理事)
分かりました。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では、今村委員、お願いいたします。
【質疑】今村聡委員(日本医師会副会長)
〇今村聡委員(日本医師会副会長)
はい、ありがとうございます。今、課長からもご説明あった「がん診療連携拠点病院」のお話ですけど、これ、保険局の話じゃなくて、この診療連携拠点病院の類型というのは、健康局でやっておられるんだと思うんですけども、
正直申し上げて、これ、ものすごくどんどんどんどん複雑になっていて、一般国民の方がですね、一体、自分がどういう、がんの診療を受けられるのかということのですね、理解がこれで進むとはとても思えませんし。
また、診療報酬で、それぞれの類型に合わせてですね、点数をつくっていくっていうのが本当によいのかどうか。やはり提供されているがん診療の中身に応じて点数が付けばいいのであって、類型でですね、点数を分けるみたいなこと、あんまりしないほうがいいのではないかなというふうに思っております。
特に、このゲノム医療についてもですね、実際に13ページを見てみますと、
.
_20191009中医協総会.jpg)
中核拠点と拠点病院っていうのはほとんど差がなくて、人材養成とか研究の部分だけで、その差があるということなので、実態的に提供されている医療についてですね、大きな差があるとはちょっと思えないなあというふうに思っております。
それから、もう1つ、緩和ケアについてですけれども、23ページに「緩和ケア病棟入院料」と。
.
_20191009中医協総会.jpg)
これ、入院のお話が主にはなっていると思うんですけれども、今、待機患者が非常に多いと。これ結局、在宅にまた、ある程度落ち着いたら戻っていただいて、という行き来ということが前提のはずなのにですね、実はなかなか在宅での緩和ケアがあまり進んでいないと。
どちらかというと、いつまでも病院が外来の中で、あるいは入院の中でやっておられてですね、地域の本当にかかりつけ医がですね、きちんと緩和ケアに参加できるような仕組みになっていないんじゃないかなと思います。
この中で、22ページに「地域緩和ケア(等)ネットワーク構築事業」ということで、これ、「連携調整員」なんていう新しい考え方が入っていてですね、予算化されていますけど、
.
_20191009中医協総会.jpg)
それが実態として、これ、7月31日の資料になってるので、まだまだ始まったばかりということですけども、こういうものがですね、本当に機能するのかどうか、ちょっと私はよく分かりません。
もう少し、病院の側がですね、地域のかかりつけ医、あるいは医師会等とですね、よくしっかりと連携していただいてですね、そういう地域の中できちんと緩和ケアが提供できる体制をですね、構築していく。
これ、どのように病院の中の緩和ケアで評価するか、なかなか難しいと思いますけども、そういうことを、ぜひ進めていただければと思います。
これ、循環器の心不全の緩和ケアについてもそうで、これ、心不全のですね、緩和ケアをどの程度の心不全の患者さんから対象にするのかっていう問題はありますけれども、実際、外来をしていると、現在、高齢化に伴って非常に心不全の患者さんが増えていると。
適切に介入するとですね、かなり心不全の改善であったり、あるいは患者さんのQOLが改善するということもあります。ここに書かれているように、地域の中の連携っていうことがですね、書かれているのでですね、これもぜひともですね、病院の心不全に関する緩和ケアの中でですね、地域の連携っていうことをですね、もう少しこう、評価していただけるような仕組みを考えていただければと思います。以上です。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ほか、いかがでございましょう。では、吉川専門委員、お願いいたします。
【質疑】吉川久美子委員(日本看護協会常任理事)
〇吉川久美子委員(日本看護協会常任理事)
心不全の患者の緩和ケアについての意見と、あと腎代替療法についての意見を述べたいと思います。
まず29ページにありますように、平成30年度の診療報酬改定において、「緩和ケア診療加算」の対象が心不全の患者さんに拡大されたことは、非常に重要なことであると考えております。
.
_20191009中医協総会.jpg)
現在、緩和ケアを受けられる患者さんは、がんの方が多いと思いますが、今後、緩和ケアを受けられる心不全の患者さんも増えていくと予測されるため、32(=33)枚目のスライドにありますように、32(=33)枚目の論点の3つ目の丸の所ですね、にあります、
.
_20191009中医協総会.jpg)
「末期心不全の患者に係る取組の進捗状況等を踏まえ、算定対象及び算定要件等を見直すこと」についての方向性については賛成いたします。
また、対象により合わせた、良い緩和ケアを行うということを考えますと、心不全の患者さんの緩和ケアには、心不全看護を専門とする認定看護師なども貢献できるのではないかと考えております。
適切に苦痛が緩和されることによって、明らかに患者さんのQOLが向上することは、看護の立場としてもそのとおりだと考えております。
そのため、16ページのWHOの緩和ケアの定義にありますように、がん患者さんに限らず、緩和ケアが必要な全ての患者さんへの緩和ケアが充実されるような体制等の検討が必要ではないかと思っております。
.
_20191009中医協総会.jpg)
もう1点、代替療法の評価に係る論点について、特に生活習慣病等の患者の重症化予防の点から意見を述べたいと思います。
.
_20191009中医協総会.jpg)
54ページの論点の2つ目の丸の所につきまして、慢性腎臓病の患者さんが適切に意思決定できるための情報提供の推進は、看護の立場としても進めるべきだと考えております。
一方で、35ページにありますように、慢性透析患者数が毎年5,000名ずつ増加していることを鑑みますと、生活習慣病等の患者さんが代替療法の適応とならないための重症化予防が非常に重要であると考えます。
.
_20191009中医協総会.jpg)
重症化予防をさらに進めるために、患者さん一人ひとりの病状と生活に応じた適切な療養支援が必要であるため、36枚目の「糖尿病透析予防指導管理料」等をより一層活用するとともに、外来看護師も含めた外来の機能の強化を進めていくことが有効ではないかと考えます。以上です。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ほか、いかがでごさいましょう。では間宮委員、お願いいたします。
【質疑】間宮清委員(連合「患者本位の医療を確立する連絡会」委員)
〇間宮清委員(連合「患者本位の医療を確立する連絡会」委員)
はい、ありがとうございます。緩和ケアについてなんですけども、緩和ケアの重要な点っていうのは、やっぱり体の痛みとか、そういうものをなくしていくということが大事だと思うんですけれども、
やっぱり最近言われているのは、やっぱりスピリチュアルな部分というところで、やっぱり、このあたりをもうちょっと充実させていかないと、なかなか進まないのかなという印象がありまして。
そういう意味では……、何て言うかな、患者と、その家族のですね、気持ちに焦点を当てるとかですね、余命がもし短かったりとかしたとしてもですね、やっぱり未来への希望ですとか、今までしてきたこととか、人生の物語みたいなものっていうのを引き出していって、精神的にこう、前を向いてもらうということが必要だと思うんですね。
そのためにはですね、やっぱり専門的な知識とか、やっぱり経験っていうのが医療者側に必要なわけですよね。そのための研修っていうのが一体どれぐらい行われているのかっていうのを、ちょっと教えていただけたらいいかなというふうに思うんですけれども。
もっとやっぱり、充実していくことによって、在宅医療とかね、そういうところに生かしていけるんじゃないかなと思いますので、そのあたり、よろしくお願いしたいと思います。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では医療課長、お願いいたします。
.
〇厚労省保険局医療課・森光敬子課長
はい。緩和ケアについての、いわゆる充実した研修ということの話かと思いますが、緩和ケア自身、そのものについては、随分、医療従事者の研修、教育というのは進んでおります。
基本的には、例えば医師、看護師等についても、緩和ケアそのものについての基本的な概念ですとか、そういうものについては、既に卒業する前に習うというようなことにもなっています。
また、こういうがん患者ですとか、そういうものに特化したかたちでの研修という意味では、その要件のほうに示しておりますように、緩和ケア病棟等がですね、主催しておりますような研修、こういうものに参加をしてですね、十分に研修を受けたのちに従事する。すみません……、受けたのちではなくて、研修を受けるというようなことが要件になっているということでございます。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では間宮委員、お願いいたします。
.
〇間宮清委員(連合「患者本位の医療を確立する連絡会」委員)
その要件自体がですね、なんか本当に……、「本当に」と言っちゃ失礼なんですけど、充実してるのかなあというところがあってですね。
それは、患者とか家族の満足感とかね、そういうものっていうのは調査をしていただいて、そこで評価していくっていうことも大事なのかなというふうに思いますんで、ちょっと、この研修の……、
ここは直接のものじゃないかもしれませんけど、「HEPTタイムテーブル」というのがありますけど、
.
_20191009中医協総会.jpg)
これは心不全の緩和ケアのトレーニングのコースなんでしょうけども、これでいくと、精神ケアっていうのは45分というふうな時間がありますけど、これぐらいで本当に大丈夫なのかなというのが、ちょっと印象としてはね、ありまして。
でまあ、よく、マスコミっていうかドキュメンタリーなんかを観るとですね、やっぱりこう、人生経験の豊富な方で、まあ……、
宗教がいいかどうかっていうのは私は分かりませんけども、そういう宗教的なことに携わってきた人たちが、こう、時間をかけてですね、ケアをするというところも見ていて、そういうものというのも大事なのかなと思いますので、そういう意味での充実というのも図っていただきたいというふうに思います。以上です。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
よろしいですか。では、今村委員、お願いいたします。
.
〇今村聡委員(日本医師会副会長)
今のやりとりについてですけれども、研修というのは、すごく大事だとは思います。知識をしっかりと確認する、新しい知識を得るという意味で大事ですけど、
本当に大事なのは、やっぱり患者さんを通して、やっぱりオン・ザ・ジョブ・トレーニングで、一人ひとりの患者さんをしっかりとみていく中で、いろいろな経験をするっていう、そういう経験が非常に緩和ケアにとっても大事だと思います。
知識だけあっても、実際に在宅でかかりつけ医が緩和ケアに取り組めるかというと、やはり難しい。
そういう意味で、病院の先生と緩和ケアをやっておられる先生と、しっかりと連携しながら、お互いにしょっちゅうこう、情報共有する中で、やはり安心して緩和ケアに取り組んでいく。
また、そういう経験を積むことによって、どんどん在宅での緩和ケアを、われわれかかりつけ医も取り組めるというふうに思っています。
それから、今の精神的なサポートについては、やはり1人の職種、1つの職種で全てを満たすことはできなくて、例えば心理であれば、病院であったら公認心理師のような新しい職種がいてですね、そういう心理的なサポートをするということで、多職種連携の中で、それぞれが持っているいろんな技術、経験をですね、一緒にこう、提供することによって、はじめて緩和ケアというのが充実するんじゃないかなあというふうに思っています。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ほか、いかがでございましょう。では、吉森委員、お願いいたします。
【質疑】吉森俊和委員(全国健康保険協会理事)
〇吉森俊和委員(全国健康保険協会理事)
はい、ありがとうございます。まず33ページの論点の2つ目、緩和ケアについてですけれども、
.
_20191009中医協総会.jpg)
やはり緩和ケア病棟を退院したあとの、患者さんや家族の意向に沿ったかたちで必要なサポートが受けられることが重要な対応であると考えておりますので、
そうしますと、24ページにございますけれども、「緩和ケア病棟入院料」が届けられている医療機関のうちで、「外来緩和ケア管理料」が20.5%とか、「在宅がん医療総合診療料」が13.7%とか、非常に、決して多くないというか、少ないというふうに思ってますので、
.
_20191009中医協総会.jpg)
退院後、やはり直接的なサポートを継続して実施できている医療機関、こういうものを増やしていく必要があるんだろうというふうに思います。
そういう意味では、この継続的サポート確保のための「緩和ケア病棟入院料」について、外来や在宅における緩和ケアの提供の要件化、こういうことを検討するということには賛同したいというふうには思います。
それと、次に54ページの3つ目の、この論点ございますけれども、
.
_20191009中医協総会.jpg)
腹膜透析患者、これが血液透析の併用を行う場合ということが、ここで論点になってるわけですけれども、49ページのアンケートを見ても、主な意見なんかを拝見しますと、やはり腹膜透析患者の利便性、臨床実態、これを考慮することが必要だろうというふうに考えております。
.
_20191009中医協総会.jpg)
しかし一方で、これまで腹膜透析患者の血液透析の併用実施を、他の医療機関での実施を排除して、自施設に限って行ってきたという理由、これについて、どういう背景、どういう考え方があったのか、それを理解した上で要件の見直しの議論を行うというのが筋じゃないかと思いますので、この背景、考え方について、事務局のほうからちょっとご説明いただけますでしょうか。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では、お願いいたします。
.
〇厚労省保険局医療課医療技術評価推進室・岡田就将室長
資料の48コマ目の(3)の下段の部分でございますけれども、腹膜透析の患者さんの管理を全体として、その当該医療機関、管理料を算定する医療機関で管理しきるという考え方で、この(3)の項目が入ったものと理解をしております。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では、お願いいたします。
.
〇吉森俊和委員(全国健康保険協会理事)
それは、その管理料の設定ありきの話ですか?
いわゆる、こういう、ほかの、他の施設で血液透析をやっているというのは、その当時、実態はなかった、安全性とか有効性の観点っていうのは、なかったですか。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では、お願いいたします。
.
〇厚労省保険局医療課医療技術評価推進室・岡田就将室長
その管理全体の腹膜透析患者さんの透析に関する管理というのは、非常に医学的にも高度な知識を要しますし、その管理をすることによっての患者さんへの利益もあるということで、こうした管理料が設定されていると承知をしております。
.
〇吉森俊和委員(全国健康保険協会理事)
そうしますと、今回、他の医療機関を排除せずに併用で認めていくというときには、安全性というのは担保されるわけですか。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では、お願いいたします。
〇厚労省保険局医療課医療技術評価推進室・岡田就将室長
その場合には、安全性も担保できるような方法を考える必要があるというふうに考えております。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ほか、いかがでございましょう。では、島委員、お願いいたします。
【質疑】島弘志委員(日本病院会副会長)
〇島弘志委員(日本病院会副会長)
はい、ありがとうございます。移植医療について、幾つか意見を述べさせていただきます。
まず59コマ目ですが、平成22年に法律の改正があってですね、それから心停止後の移植から脳死下移植が増えてきたということでありまして、全体的にはですね、横ばいというよりも、むしろ減少してるんですね、日本における移植医療っていうのが。
.
_20191009中医協総会.jpg)
それから、その次の60コマ目を見ますと、移植先進国であるアメリカに比べると、臓器提供の数とか、あるいは生着率を見ますと、非常に優れた医療技術が日本にはあるということが証明されていると思います。
.
_20191009中医協総会.jpg)
それから、61コマ目に関しましては、国民の意識というのが、移植に対しては、それほどもう抵抗がなくなってきているということが見て取れます。
.
_20191009中医協総会.jpg)
66コマ目の所ですね。実際には脳死下の移植も、2回の脳死判定を行わなきゃならないということもあります。しかしながら、心停止後の移植に関しては、そういう脳死の判定は要りませんけれども、非常にですね、手間暇かかるというのが実態なんですね。
.
_20191009中医協総会.jpg)
次の67コマ目ですか。ここでは実際に全臓器、9つの臓器がもし採取できた場合は43万9,860点という点数が付与されるんですが、下のですね、心停止後の臓器提供に関しましては、非常に負担の重い割には評価が非常に少ないというのが、今の現状だというふうに思います。
.
_20191009中医協総会.jpg)
アジアで一番、移植をやっているのは韓国なんですね。それで韓国の場合はですね、この選択肢の提示を医療施設に義務付けしてるんです。それと同時にですね、そういった症例に関しては、国に対して報告の義務まで付加してます。
ですから、こういう70コマ目のような医療施設の認識、患者さんたちに対する選択肢の提示がほとんどなされてないというのが今の日本の実態なので、こういったことを義務化するのはいかがなものかとは思いますが、さらにそういう教育というか、医療施設に対するそういったものをですね、もっともっと普及・啓発していく必要があるんだろうと思います。
そういったことで、評価をもう少し高めていくとともにですね、やっぱり、その前にありました腎代替療法の所の、こういう腎移植もなかなか進まないというのが今の移植の現状から伺い取れますが、なるべく献腎移植を進めるようにですね、そういったことも含めて、移植医療をもっともっと日本に根付かせていけるような方策が要るんじゃないだろうかと思います。意見でございます。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ありがとうございます。ほか、いかがでございましょう。では有澤委員、お願いいたします。
【質疑】有澤賢二委員(日本薬剤師会常務理事)
〇有澤賢二委員(日本薬剤師会常務理事)
はい、ありがとうございます。54コマ目になります。HIFーPHD阻害薬というのが薬事承認を取れたところで、おそらく、これ内服薬ですから、当然、薬局に処方される機会がかなり増えると思います。
.
_20191009中医協総会.jpg)
そういった観点からですね、新たな診療報酬体系、評価体系ですね。人工腎臓における腎性貧血の治療については、きちっとまた、別途立ててやっていくべきだと考えます。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ありがとうございます。では幸野委員、お願いいたします。
【質疑】幸野庄司委員(健康保険組合連合会理事)
〇幸野庄司委員(健康保険組合連合会理事)
すいません。(閉会予定)時間ですので、手短に論点についてコメントしたいと思います。
まず、がん対策なんですが、これ、がん拠点病院について体制に対する評価ということなんですが、
.
_20191009中医協総会.jpg)
先ほど、今村先生からもご指摘があったとおり、患者側からすれば、あくまで診療報酬っていうのは自分が受けた医療の対価ということですので、体制を加算するということも必要かと思いますが、算定要件を考えるに当たっては、こういった患者の視点というのを十分にご留意いただきたいというふうに思います。
それから緩和ケアなんですが、これについては在宅、それから外来との連携、それから緩和ケアチームの設置等が重要であるということが分かりました。
一方、事実を見てみると、この入院料の算定の97%が「(緩和ケア病棟)入院料1」を取ってるということで、「(同)入院料2」が必要なのかということをちょっと検討してはどうかということで、これらの在宅とか外来との連携、緩和チームの設置とかを要件とした入院料に統合してはどうかということも検討してはどうかと思います。
.
_20191009中医協総会.jpg)
それから3つ目の末期心不全については、これ、当然、「緩和ケア診療加算」や「外来緩和ケア管理料」の算定要件に心不全も加えて、心不全の多職種チーム、それから緩和ケアチーム、それから地域の医療機関の連携による取組を算定要件として、あと緩和ケアトレーニングですね、こういったものを追加するべきだというふうに思います。
これ、透析の医療費っていうのは、年間、1人当たり500万で、年間1.6兆円ぐらい。かなりの医療費がかかってるということで、まずは透析に移行させないっていうところ、今日の議題じゃないんですが、「透析予防」というところに力点を置いていかなきゃいけない。
これは保険者も、保健事業で透析に移行させないための糖尿病の重症化予防ということで取り組んでおりますが、こういったことをやっていく必要があると。
これは別の所でまた議論になるかと思いますが、さりながら、透析に行ってしまったら、こういった1人当たり500万という医療費がかかるということで、人工腎臓に係る診療報酬については、30年改定でも適正化が行われたんですけど、さらに適正化を行っていく必要があると思います。
それから、平成18年度から包括評価しているダルベポエチン製剤についてはバイオ医薬品が出ているということで、これも実態に見合った評価に変えるべき、これは当然のことだと思います。
それから、新たに収載されるHIFーPHD阻害薬を包括にするんであれば、それに見合った点数にすべきと。これも当然のことだと思います。
それから、「バスキュラーアクセスに係る処置の評価」については、これは緊急の対応が必要で難易度が高い急性汎発性腹膜炎手術、処置時間2.5時間かかってるにもかかわらず、1万4,400点というところの比較から見れば、これは大幅な見直しが必要なんじゃないかというふうに思います。これも当然のことだと思います。
それから、経皮的シャント拡張術・血栓除去術について、3カ月に1回というのは、たぶんモラルハザードが起こって、こういった規制がかかったかと思うんですが、もしこれを外した場合に、またそのようなことが起こらないような措置ということで、算定要件の見直しをする必要があると思います。以上です。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ありがとうございました。ほか、いかがでございましょう。よろしゅうございますでしょうか。
それでは、ほかにご質問等もないようでございますので、本件に関わる質疑はこのあたりとしたいと存じます。
次に報告事項でございますけれども、「最近の医療費の動向について」を議題といたします。事務局より資料が提出されておりますので、事務局のほうより説明のほうをお願いいたします。
では調査課長、よろしくお願いいたします。
【説明4】最近の医療費の動向について
〇厚労省保険局調査課・仲津留隆課長
はい、調査課長です。資料「総-2-1」(平成30年度 医療費の動向)、「総-2-2」(平成30年度 調剤医療費<電算処理分>の動向)について、ご説明いたします。
まず、「総-2-1」(平成30年度 医療費の動向)をご覧ください。「Press Release」と書いてある1枚目を用いてご説明いたします。平成30年度の医療費の動向でございます。
タイトルの下に書いておりますが、厚生労働省では、医療費の動向を迅速に把握するために、医療機関から診療報酬の請求データに基づいて医療保険と公費負担医療分の集計をし、毎月、「最近の医療費の動向」として公表しております。「概算医療費」と呼んでおりますけれども、国民医療費の約98%に相当しています。
「調査結果のポイント」の枠囲みの1つ目の丸でございますが、平成30年度の医療費は42.6兆円となっておりまして、前年度に比べて約 0.3兆円の増加となっております。
.

囲みの下に、「医療費の動向」の表がございますけれども、一番上の行が「医療費」となっております。その下に「医療費の伸び率」、対前年度比を表示しております。
.
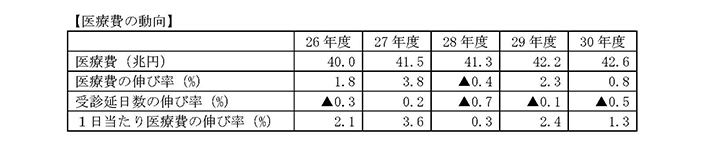
平成30年度の医療費の伸び率はプラス0.8%となっております。左に目を移していただきますと、医療費の伸びは26年度は1.8%、27年度は3.8%、28年度はマイナスの0.4%、29年度は2.3%と推移しております。
27年度の伸びは高く、28年度の伸び低くなっておりますが、27年度はC型肝炎治療薬等の高額な薬剤の登場により、医療費の伸びが高くなった年でありました。
一方、28年度はC型肝炎治療薬の薬価を引き下げたことや、またその使用量が減少したことなどにより、反動としまして医療費の伸び率が低い年であったということです。
この4年間、26年度から29年度の伸びの平均を、医療費の伸びの平均を足しますと、プラス1.9%ということになります。平成30年度の医療費の伸び率はプラス0.8%ですので、最近の医療費の伸びよりも一見、低くは見えますけれども、
ご案内のとおり、平成30年度は診療報酬改定があり、その改定率は本体がプラスの0.55%、薬価等でマイナス1.74%で、合わせてマイナスの1.19%であったことから、この診療報酬改定の影響を考慮すれば、平成30年度の医療費の伸び率は最近の医療費の伸び率と同程度と見ることができます。
現在のところ、人口構成の高齢化と医療の高度化などによって医療費が伸びるという基調には大きな変化はないというふうに考えております。
「医療費の動向」の下の2行ですけれども、医療費は「受診延日数」と「1日当たり医療費」のかけ算となっておりますので、「医療費の伸び率」もこの2つの要素に分解できます。
平成30年度は「受診延日数」の伸び率がマイナスの0.5%、「1日当たり医療費」の伸び率がプラスの1.3%になっておりまして、最近の傾向としましては基本的に「受診延日数」がマイナス傾向。それから「1日当たり医療費」は増加傾向というかたちになっており、平成30年度も同様な傾向になっているというふうに考えております。
もう一度、囲みの中に戻っていただきまして、3つ目の丸でございますが、
.

診療種別に見た医療費の伸び率は、入院でプラスの2.0%、入院外でプラスの1.0%、歯科でプラスの1.9%、調剤でマイナスの3.1%になっております。
平成30年度は薬価の改定がございましたので、薬剤の割合の高い調剤の医療費の伸びがマイナスの伸びになっているということでございます。
続きまして、「総-2-2」をご覧ください。「調剤医療費(電算処理分)の動向」でございます。
これも1枚目の「Press Release」と書いてある資料でご説明いたします。
医療費のうち調剤医療費につきましては比較的電算化の普及が早かったので、平成17年ごろからこの電子レセプトのデータを収集しまして「調剤医療費の動向」を作成しております。
「調査結果のポイント」として囲ってある1つ目の丸をご覧ください。
平成30年度の調剤医療費(電算処理分)は7兆4,279億円になっておりまして、伸び率ではマイナスの3.1%になっております。先ほどの概算医療費の調剤分もマイナスの3.1%でしたので、同じ伸び率になっております。
それから、年間の処方箋枚数はだいたい8億4千枚ぐらいあります。2行目にありますとおり、「処方せん1枚当たり調剤医療費」を見ますと8,850円で、伸び率はマイナスの3.7%になっております。
1つ目の丸の3行目ですが、内訳を見ますと技術料が1兆9,311億円で、伸び率がプラスの1.0%。それから薬剤料が5兆4,834億円で、伸び率がマイナスの4.5%になっております。
それから1つ目の丸の最後から2行目ですが、後発医薬品の額ですけれども、後発医薬品の薬剤料は1兆、飛んで245億円になっております。伸び率としてはプラスの1.5%になっております。
3つ目の丸でございますが、最初の行に書いてありますけれども、後発医薬品の割合でございます。平成30年度末なので、平成31年3月末現在ですけれども、3月でございますけれども、現在使っている数量ベースの指標、いわゆる「新指標」で77.7%になっております。
これはあくまで院外処方の調剤薬局分に限る数字になりますけれども、77.7%になっております。前年度末が73.0%でしたので、伸び幅としてはプラスの4.7%ポイント上昇したということになっております。
以上、保険薬局における「調剤医療費の動向」をご説明しましたが、薬剤につきましては、入院や外来に含まれる分もありますので、引き続き、医療費全体の動向を見ていきたいと考えているところでございます。説明は以上でございます。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
はい、ありがとうございました。ただいまの説明につきまして、何かご質問等ございましたら、よろしく……、では松本委員、お願いいたします。
【質疑】松本吉郎委員(日本医師会常任理事)
〇松本吉郎委員(日本医師会常任理事)
はい、ありがとうございます。1つ要望がございます。
「医療費の動向」について、病院は開設者別にご説明をいただきましたし、また厚生労働省の概算医療費データベースのホームページでは、病床規模別のデータも公表されております。
これらに加えて、今後は一般病院と、それから精神(科)病院の「病院種類別」で分析することをご検討いただきたいと思います。
言うまでもなく、一般病院と精神科病院は入院基本料の体系が大きく異なっているからであります。また、同じ理由で、「大学病院」というカテゴリーよりも、「特定機能病院」というカテゴリーのほうがさまざまな検討に資するデータとなると考えておりますので、ご検討のほどをよろしくお願いしたいと思います。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
では調査課長。
.
〇厚労省保険局調査課・仲津留隆課長
ありがとうございます。どのような集計・分析ができるかということも含めて検討させていただきたいと思います。
.
〇田辺国昭会長(東大大学院法学政治学研究科教授)
ほかいかがでございましょう。よろしゅうございますでしょうか。
では、ほかにご質問等もないようでございますので、本件にかかわる質疑はこのあたりとしたいと存じます。本日の議題は以上でございます。
なお、次回の日程につきましては、追って事務局より連絡いたしますので、よろしくお願いいたします。それでは、本日の総会はこれにて閉会でございます。どうもご参集、ありがとうございました。
(散会)


_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)
_20191009中医協総会.jpg)













【速記録】_ページ_01-のコピー.jpg)
【速記録】_ページ_01-のコピー.jpg)
【速記録】_ページ_01-のコピー.jpg)
_2023年8月2日の総会-1-190x190.jpg)

_2023年6月21日の中医協総会-190x190.jpg)








_2022年8月3日の中医協総会-190x190.jpg)















-190x190.jpg)


_20190807_中医協材料ヒアリング-300x300.jpg)





























